Le site des ophtalmologistes de France
Encyclopédie de la vue
Vous êtes ici
Rétinopathie diabétique
Rétinopathie diabétique
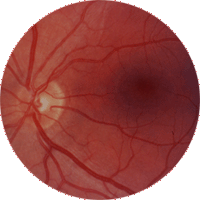
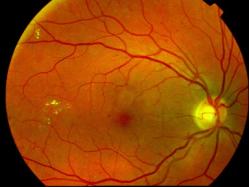
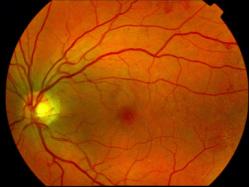
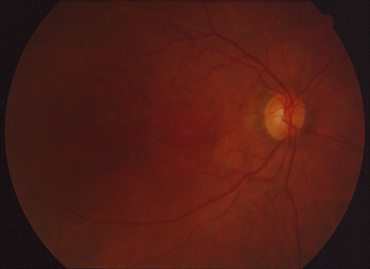
Fond d'oeil normal
Généralités
Le diabète est une des cinq principales causes de cécité en Europe. Son traitement exige une étroite collaboration entre l'ophtalmologiste, le diabétologue et le médecin généraliste. L'équilibre du diabète et un éventuel traitement par laser sont les garants d'une vision conservée.
La prévalence est de 2% à 2,5% de la population française, 90% des patients ayant un diabète de type 2.
Il y a diabète quand la glycémie à jeun est supérieure ou égale à 1,26g/l à deux reprises (normes de l'ANAES).
L'élément primordial pour surveiller la bonne stabilité du diabète est la mesure de l'hémoglobine glyquée (ou glycosylée) appelée HbA1c, qui ne doit pas dépasser 7%. Des valeurs supérieures montrent un diabète instable et mal équilibré qui peut entraîner des complications à différents endroits (yeux, reins, pieds, principalement). La nouvelle campagne d'information du 14 au 20 juin 2004 de l'ALFEDIAM met l'accent sur ce point: "Vous avez du diabète ! Retenez 7...et soyez en dessous pour prévenir les complications".
Historique
Susruta dès l'Antiquité évoquait ce qu'il appelle :" l'urine de miel, cette maladie qui frappe les riches...le malade maigrit, se fatigue, la soif est importante, les mictions nombreuses. Les fourmis s'attroupent autour de l'urine, les infections sont fréquentes. "
Au cours des siècles on comprit que le pancréas était l'organe nécessaire pour la régulation de la glycémie. Paul Langerhans en 1869 décrivit les ilôts qui portent son nom et qui sécrètent l'insuline. A cette époque on n'avait pas individualisé l'insuline et on disait : "Le diabétique, s'il ne se soigne pas, sera emporté par la tuberculose; s'il se soigne, il succombera au coma acétonémique."
En 1855 Eduard von Jaeger décrivit une rétinopathie diabétique et en fit le dessin; on y voit des exsudats et des hémorragies. Le développement de l'ophtalmoscope permit l'essor de l'examen du fond d'oeil du diabétique.
Jaeger 1855
La découverte de l'insuline en 1922 par Banting et Best fut un grand progrès pour le traitement des patients. Cela leur valut le prix Nobel. Le traitement du diabète s'améliora nettement depuis cette date.
Le premier vrai traitement de la rétinopathie diabétique (RD) fut fait par Meyer-Schwickerath dans les années 60, par photocoagulation. L'introduction de l'angiographie fluorescéinique permit de mieux définir les stratégies thérapeutiques.
Classification des diabètes
Diabète de type 1 :
Les débuts de la maladie sont insidueux et le patient ne se rend compte de rien. Puis apparaît un amaigrissement, une polydipsie (soif importante) et une polyurie (urines abondantes). C'est un sujet jeune qui présente un diabète de type 1, autrefois appelé diabète insulino-dépendant ou diabète juvénile. Le traitement sera le plus souvent une insulinothérapie après un bilan général fait au cours d'une hospitalisation.
On en décrit deux sous-groupes:
les diabètes auto-immuns avec anticorps anti-ilôts de Langerhans
les diabètes idiopathiques
Diabète de type 2 :
Ce diabète atteint généralement les patients pléthorique de plus de 50 ans, autrefois appelé diabète gras ou diabète non insulino-dépendant. Là aussi un bilan général sera nécessaire et un traitement adapté, avec souvent un régime et des hypoglycémiants oraux. Plus de 50% sont familiaux.
Autres diabètes :
Les diabètes iatrogènes, d'origine pancréatique, gestationnels.
Etiopathogénie
La rétinopathie diabétique est une maladie du capillaire rétinien qui devient anormal et va avoir un comportement responsable de la pathologie oculaire. On observe une disparition des péricytes qui sont les cellules qui entourent les capillaires. Les cellules endothéliales des capillaires ne sont plus régulées par les péricytes et vont être plus volumineuses et plus nombreuses; on note également une membrane basale qui devient 3 fois plus épaisse que la normale. On assiste alors à une rupture de la barrière hémato-rétinienne, conséquence d'une altération des jonctions inter-endothéliales. Va ainsi surgir une hyperperméabilité du réseau capillaire qui correspond à la diffusion du colorant lors de l'angiographie fluorescéïnique.
Des anomalies hémorhéologiques vont perturber encore plus le fonctionnement des capillaires. On décrit une augmentation de l'agrégabilité plaquettaire et érythrocytaire, et des variations de concentrations en divers facteurs (Antithrombine III, facteur VIII...).
La néovascularisation va être l'aboutissement de ces dysfonctionnements. La modification de l'architecture des capillaires va provoquer des zones d'ischémie rétinienne qui vont être le point d'appel de néovaisseaux, redoutables. Ils seront responsables (sans traitement) d'hémorragies dans le vitré, de voiles gliaux, de décollements de rétines, de cécité.
Conséquences de la rétinopathie diabétique (RD)
Comme le diabète entraîne une hyperperméabilité capillaire on va assister à l'apparition d'un oedème rétinien et généralement maculaire qui va être responsable de baisse de vision.
L'autre caractéristique de la maladie est de donner des occlusions des capillaires rétiniens, ce qui va provoquer une ischémie rétinienne. Ces territoires d'ischémie vont entraîner l'apparition de néovaisseaux extrêmement fragiles qui auront tendance à avancer dans le vitré et à saigner.
Ces deux grands types de RD peuvent s'associer et on assiste alors à des ischémies en périphérie rétinienne et des exsudats maculaires.
Anomalies du fond d'oeil
Différents tableaux cliniques s'observent : du moins grave au plus grave :
- Absence de rétinopathie diabétique à l'examen biomicroscopique
- RD non proliférante minime :quelques microanévrismes et quelques microhémorragies, éventuellement une légère diffusion du colorant
- RD non proliférante modérée : nombreux microanévrismes et hémorragies rétiniennes, petits territoires d'ischémie
- RD préproliférante : vastes territoires d'ischémie visibles à l'angiographie, vastes hémorragies, veines moniliformes ou en chapelet
- RD proliférante minime : néovaisseaux prérétiniens sur une surface inférieure à une demi papille
- RD proliférante modérée : néovaisseaux prépapillaires dans moins d'un tiers de la surface papillaire, néovaisseaux prérétiniens dans une surface supérieure à une demi papille
- RD proliférante sévère : néovaisseaux papillaires sur plus d'un tiers de la surface papillaire
- RD proliférante compliquée d'hémorragie du vitré, de décollement de rétine par traction ou de glaucome néovasculaire
- Maculopathie diabétique oedémateuse
- Maculopathie ischémique
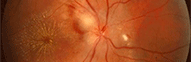
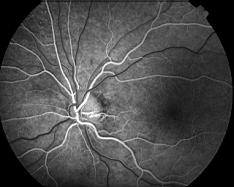
 Rétinopathie diabétique non proliférante minime |
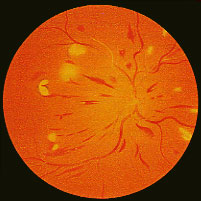
 Rétinopathie diabétique proliférante Photo Professeur André Mathis Hôpital de Toulouse-Rangueil France |
Aspect d'une rétinopathie diabétique proliférante:
Madame X consulte pour un amaigrissement récent, une fatique importante. La prise de sang met en évidence une glycémie à 3,96g/l et une HbA1C à 10,6%. L'examen ophtalmologique montre une rétinopathie préproliférante à droite et proliférante modérée à gauche, qu'il faut panphotocoaguler pour éviter tout risque de cécité.
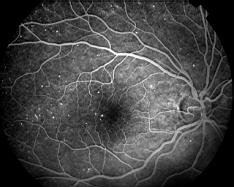
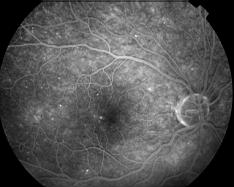
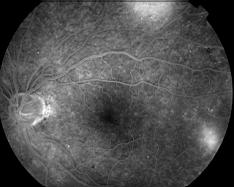
Quelques uns de ces clichés angiographiques (cliquer pour agrandir les images):
Clichés Dr Patrice Déglise
Dépistage et Surveillance de la RD : Recommandations de l'ALFEDIAM
- Dépistage de la rétinopathie diabétique
Diabète de type 1:
* Examen du fond d'oeil dès la découverte du diabète (chez les enfants, premier examen à l'âge de 10 ans)
*Fond d'oeil annuel, puis première angiographie dès les premiers signes de rétinopathie diabétique (et éventuellement de façon systématique après 5 années de diabète)
Diabète de type 2:
*Examen du fond d'oeil à la découverte du diabète et angiographie dès les premiers signes de rétinopathie diabétique (et éventuellement angiographie systématique à la découverte du diabète)
*Puis surveillance annuelle ou plus fréquente selon les résultats du premier fond d'oeil
- Surveillance de la rétinopathie diabétique
* Pas de rétinopathie diabétique : surveillance annuelle du fond d'oeil
* Rétinopathie diabétique minime : FO + angiographie annuels
* Rétinopathie diabétique non proliférante modérée :
- FO + angiographie tous les 6 mois à un an fonction de la maculopathie associée
- si traitement par laser maculaire, FO + angiographie 4 à 6 mois après le traitement
* Rétinopathie diabétique non proliférante sévère (ou préproliférante):
FO + angiographie tous les 6 mois (sauf conditions particulières)
PPR à envisager en cas de grossesse, d'équilibration rapide de la glycémie, de chirurgie de la cataracte, de Rétinopathie Diabétique Proliférante ou de Rétinopathie Diabétique Préproliférante controlatérale, chez un sujet à suivi aléatoire
* Rétinopathie diabétique proliférante :
Photocoagulation panrétinienne (rapidité fonction de la gravité de la RD)
FO + angiographie 2 à 4 mois mois après la fin du traitement
(Dans certains cas particuliers, des contrôles angiographiques peuvent être indiqués à des intervalles de temps plus rapprochés que ceux prescrits)
Traitements
Le but du traitement général est d'obtenir une hémoglobine glycosylée (ou glyquée) inférieure à 7%, suivant les recommandations de l'ANDEM, une tension artérielle inférieure ou égale à 14/8, un arrêt du tabac, un contrôle du poids et un bilan lipidique correct.
Les progrès actuels des traitements sont dus à une meilleure auto-surveillance, une amélioration des techniques d'insulinothérapie et une bonne éducation des diabétiques. L'exercice physique sera un facteur favorable.
Le traitement de la RD associe un équilibre aussi parfait que possible du diabète et une photocoagulation laser.
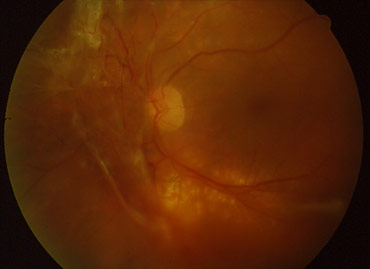
Panphotocoagulation rétinienne (PPR)
Photo Professeur André Mathis Hôpital de Toulouse-Rangueil France
La rétinopathie diabétique proliférante :
Le but est de détruire les zones ischémiques qui entraînent un appel de néovaisseaux. Après avoir mis une goutte de collyre anesthésique, on pose sur l'oeil un verre d'observation à trois miroirs (ou autre). On réalise quatre à six séances de 500 impacts chacune pour arriver à un total de 2000 à 3000 impacts.
On utilise un laser argon monochromatique vert ou bien un laser krypton en cas d'opacités (hémorragie du vitré). Les impacts font 500µm de diamètre, avec un temps d'exposition de 0,1 seconde, la puissance utilisée étant fonction du résultat. On cherche à obtenir un impact rétinien d'un blanc franc.
Les résultats sont généralement excellents et on voit disparaitre les néovaisseaux dans les trois mois qui suivent le traitement. Cela permet d'éviter la cécité. Le patient gardera un rétrécissement du champ visuel comme cicatrice.
Certaines RD proliférantes entraînent une photocoagulation en urgence et le patient est alors hospitalisé pour ce traitement; il s'agit d'une course contre la montre. S'il se produit une hémorragie du vitré sévère, tout laser sera impossible.
En cas d'hémorragie du vitré on peut être amené à réaliser une vitrectomie, et à remplacer le vitré. Cettte opération chirurgicale s'accompagnera d'un laser per-opératoire endoculaire. Le chirurgien rétinologue est habitué à ce type de chirurgie difficile. C'est lui qui posera l'indication de la vitrectomie en fonction de différents critères cliniques, généraux et angiographiques.
La maculopathie diabétique
La forme exsudative est particulièrement difficile à traiter. L'ophtalmologiste peut parfois réaliser une photocoagulation laser périmaculaire (en grille ou grid), mais l'indication est difficile à poser et la réalisation du laser est délicate.
Il n'y a pas de traitement de la maculopathie ischémique.
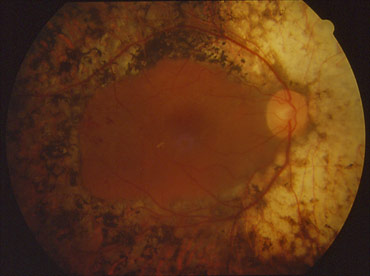
Un cas particulier
Le diabète mitochondrial associe une dystrophie maculaire réticulée (pattern dystrophy) à un trouble de la glyco-régulation, une surdité et parfois une atteinte neuro-musculaire. Ce diabète par cytopathie mitochondriale a une transmission maternelle (les spermatozoides n'ont pas de mitochondries) et correspond au MIDD des anglo-saxons (Maternally inherited diabetes and deafness). Cette maladie est due à une mutation ponctuelle de l'ARNt de la leucine.
Le pronostic visuel est bon.
Diabète mitochondrial
Photo Professeur André Mathis Hôpital de Toulouse-Rangueil France
Nous ne ferons qu'évoquer la maladie de Wolfram, qui associe un diabète insulino-dépendant, une atrophie optique bilatérale, un diabète insipide et une surdité.
Etude de nouveaux traitements
Le traitement suivant est en phase d'évaluation, et en fonction des résultats il sera peut-être utilisé dans quelques années:
Aptamer (EYE001) : cette molécule dont le nom commercial est Macugen est un oligonucléotide anti-VEGF (Vascular Endothelial Growth Factor). Ce produit injecté par voie intravitréenne a pour but de se lier au VEGF présent dans l'oeil malade pour éviter que le VEGF ne se lie à son récepteur normal. Cette molécule a montré une certaine activité dans des modèles in vitro et in vivo, bloquant les néovascularisations. Il présenterait aussi une action contre les fuites vasculaires responsables des oedème maculaires du diabétique.
Conclusion
On a assisté à des progrès importants dans le traitement de la rétinopathie diabétique. Il s'agit là d'une pathologie fréquente qui est parfois sous-estimée ou négligée. On ne devrait plus détecter de rétinopathie diabétique au stade de complications. Une éducation de la population et des acteurs de la Santé semble importante pour éviter nombre de cécités.
Bibliographie sommaire
GRANGE J.D. La rétinopathie diabétique. Société française d'ophtalmologie. Masson 1995.
MASSIN-KOROBELNIK P., GAUDRIC A. - La maculopathie diabétique. J. Fr. Ophtalmol., 1994, 17, 427-453.
VAGUE P., RACCCAH D. - Histoire naturelle de la résistance à l'insuline et de l'hyperinsulinisme dans le diabète non insulino -dépendant. In : Journées de Diabétologie de l'Hôtel-Dieu Flammarion Médecine- Sciences, Paris, 1990, p. 201-209.
SCHEEN A., NEMERY A., LUYCKS A., LEFEBVRE P. - Etiologie et physiopathologie du diabète sucré. Encycl. Méd. Chir. (Paris). Glande endocrine Nutrition, 100366 clO r, 1986, 18 p.
ALAERTS L., SLOSSE J. - Les complications oculaires du diabète. Bull. Soc. Belge Ophtalmol., 1957, 115, 9-25.
AMALRIC P. - Essai de traitement de la rétinopathie diabétique exsudative. Soc. Ophtalmol. Paris, 1960, 516, 359-363.
ASHTON N. - Vascular changes in diabetes with particular reference to the retinal vessels. Brit. J. Ophthalmol., 1949, 33, 407.
BAILLiART P. - La circulation rétinienne à l'état normal et pathologique. 0. Doin, Paris, 1923, p. 330.
BALAVOINE C. - Myopie forte et rétinopathie. Probl. Act. Ophtalmol., S. Karger, Basel, 1957, 1, 683-688.
FROGUEL P., ZOUALi H., VIONNET N. et al. - Familial hyperglycerma due to mutations in glucokinase. Definition of a subtype of diabetes mellitus. New Engl. J. Med., 1993, 328, 687-702.
KRISKA A.M., LAPORTE R.E., PETTiTT D.J. et al. - The association of physical activity with obesity, fat distribution and glucose intolerance in Pima lndians. Diabetologia, 1993, 36, 863-869.
HERSH P.S., GREEN W.R., THOMAS J.V. - Tractional venous loops in diabetic retinopathy. Am. J. Ophthalmol., 1981, 92, 661- 671.
KINYOUN J.L., MARTIN D.C., FuJIMOTO W.Y., LEONETTi D.L. - Ophthalmoscopy Versus Fundus Photographs for Detecting and Grading Diabetic Retinopathy. Invest. Ophthalmol. Vis. Sci., 1992, 33, 1888-1893.
KLEIN BFX., Moss S.E., KLEIN R., MAGLi Y.L., HOYER C.H. - Neuroretinal Rim Area in Diabetes Mellitus. Invest. Ophthalmol. Vis. Sci., 1990, 31, 805-809.
LEWIS H. - Anterior hyaloidal fibrovascular proliferation. In : Medical and Surgical Retina. H. LEwis, S.J. RYAN. Cv Mosby, St-Louis, 1994, 326-329.
Sites internet
Un seul lien qui résume l'ensemble du monde du diabète et propose de nombreux liens (associations, sociétés savantes, laboratoires...)